Contents
問題提起
生涯自分の歯で食べるために-主旨説明

講師:田中 英一 先生
(・東京都開業 ・鶴見大学歯学部 非常勤講師 ・昭和大学歯学部 兼任講師)
第50回の記念となる学術講演会を始めるにあたって、企画された学術委員会の思いを私なりに咀嚼して、皆さんにお伝えしたいと思います。この後、素晴らしい講師の先生方3名にメインテーマに沿ってお話しいただきます。今日の講演会が、圭陵会の先生方にとって意義あるものになるよう主旨説明ができればと考えています。
メインテーマ「生涯自分の歯で食べるために」を考える前に、「食べる」について整理してみます。「食」は生涯にわたって命を支えます。食によって体の栄養を摂取することであり、口の機能が衰退してくれば経管栄養によっても命を維持することは可能です。
それに対して「食べる」は命を育み続けます。口から食べ物を取り込み、咀嚼嚥下し、栄養を摂取することで、美味しさを味わい、みんなと一緒に食べる楽しさを感じ、満足感が得られます。体の栄養だけでなく心の栄養を摂取することになります。これには「口の健康」が何よりも大切です。
生涯自分の歯で「食べる」ことで、QOLの高い生活を維持することができます。日本では平均寿命が男性79.6歳、女性86.3歳に対して、「健康上の理由で日常生活が制限されることなく生活できる期間」とされる健康寿命は男性70.4歳、女性73.6歳です。今後目指すのは、元気に自立して過ごせる健康寿命を伸ばすことです。
その実現に「口の健康」が大きな役割を果たすことが、さまざまな研究によって明らかにされてきています。だからこそ、いま私たちが取り組まなくてはならないことは、国民の口の健康をできるだけ長い期間維持し、「食」ではなく「食べる」機能を発揮できるようにすることです。
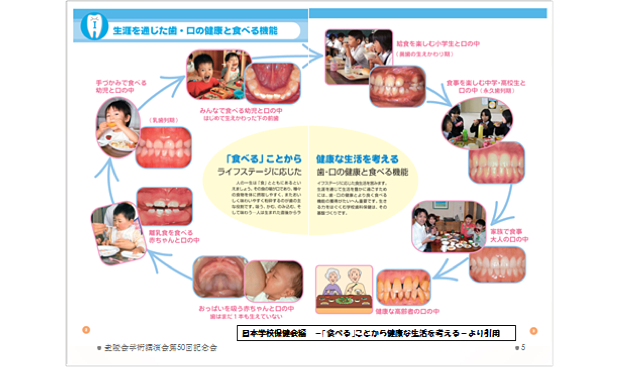
食べる機能は、乳幼児期に多くの基本的な機能を身に付けます。学齢期には身に付けた機能を習熟させ、成人期にはそれを維持し、高齢期には少しずつ減退していきます。それぞれの時期で、確実に機能を獲得し、長期間維持し、ゆっくり減退するよう支援していくことが求められています。
それぞれのライフステージで機能を十分発揮し、生涯自分の歯で食べるには、健康な歯と歯周組織を獲得し維持することが必須です。そのための関わりこそ、我々の専門性を活かした支援となるはずです。支援にあたっては各ステージが密接につながっていることを意識することも大切です。
6歳の男の子と臨床で出会ったとき、その子の口の中だけでなく、体や心の健康状態、生活習慣、家庭環境子などを知ることはもちろん、これまでどのような環境でどのように育ってきたのかを理解することも大切です。母親をはじめとする育児関係者の意識や思いを知ることも必要です。さらにこの子どもの将来へ目を向けて、どのように育ってほしいかといった視点も欠かせません。
臨床で出会うすべての人に、過去、現在、未来といった視点を持って向かい合い続けることこそ、その人が生涯自分の歯を健康で維持しようとする気持ちに応えることになり、やりがいに繋がります。そこには、うまくいくこともあればそうでないことがあるでしょう。でも、きっと我々に笑顔をもたらしてくれると思います。




講演1
生涯自分の歯でたべるための予防の大切さ
-子供の時からのアプローチ-

講師:野坂 久美子 先生
(岩手医科大学歯学部 小児歯科学講座 元助教授)
① 齲蝕誘発の環境
生涯、自分の歯でたべられるということは、人間にとって健康の維持に繋がり、それが肉体だけでなく、精神的にも大きな影響力を与えます。小さな子供たちは、生まれてすぐに、ミルクや母乳を飲むことで、心身の発育がスタートし、その方法によっては、将来のその子供の生育を左右するものと考えます。子供は、お腹が空けば、泣いたり、ねだったり、味覚のなかで一番先に覚える甘いものは、すぐに習慣付いていきます。従って、子供たちの口腔内の健康は、歯が生える前から考えるべきです。折角乳歯が萌出し、いよいよ固形物の摂取が旺盛になる時に、養育者が与えがちな非プラーク誘発の食品は、上顎乳切歯に特徴的な齲蝕を発生させてしまいます。それは、食品だけでなく、口腔内が齲蝕を誘発する形態をしているからです。また、小さいこどもたちが好きな甘味飲料は、エナメル質脱灰のpH5.5よりも酸性度が非常に高いのです。幼若永久歯も、萌出したばかりの時は、どの歯種も未成熟で、石灰化はその後に進行します。従って、萌出直後からの予防がとても大事なのです。
② 目立ってきている形成不全歯
乳歯の形成不全歯で欠損がなく白濁を呈しているのは、乳前歯ですが、乳臼歯では減形成が多くなってきています。幼若永久歯も同様MIH(Molar Incisor Hypomineralization) “第一大臼歯・切歯限局性エナメル質形成不全”が最近、多く見られます。原因はわかりませんが、現代の環境の変化が食品も含めて、母子になんらかの影響を与えてきているのではないかと思います。齲蝕とはまた異なった組織構造のため、処置法も変わります。
③ 歯数や位置異常歯への対応
先天性欠如歯が、最近、10人に1人と云われるほど、増加してきました。萌出遅延も、上顎第一、第二大臼歯に認められます。一方、下顎第二大臼歯には、智歯化現象がみられ、水平埋伏している症例があり、早期に解決しなければ、咬合に参加することが出来ません。上顎犬歯も同様です。恐らく、歯列弓の狭小化ではないかと考えます。
④ 小児外傷歯に欠かせない経過観察
最近、外傷が多いことは一般に云われています。しかし、外傷も一様なものはありません。残らないと思われるような症例でも、患者さんにとって、その保存がメリットかどうかを考えて、経過観察を欠かさずに継続していくことを切に望みます。
⑤ 定期診査の重要性
齲蝕の有無に拘らず、6歳未満から始める定期診査は、健全な永久歯列形成には、とても重要なことです。わたしが50年あまり、歯科医を続けてこられた1つは、患者さんのご協力による定期診査の継続があったからです。今の日本は格差社会です。それでも、口腔ケアがいかに大事かを万人に知ってもらい、実行してもらうために、個々人にあった定期診査を考えることが重要です。






講演2
20年先を見据えた歯科医療のイノベーションを考える
ー真の患者利益、真の歯科医療の価値を実現するためにー

講師:築山 鉄平 先生
(タフツ大学歯学部 歯周病学講座 非常勤講師)
はじめに
つきやま歯科医院は、1989年に福岡県福岡市の住宅地で開院以来、予防中心の診療スタイルを実践し、その結果、長期間にわたりフォローアップしている患者の数も多く、地域住民の口腔健康に一定の役割を果たしてきました。私は2011年に米国留学より帰国して、欧米で一般的に行われている予防やメインテナンスが当院で浸透しているであろうという先入観を持ち、歯周病インプラント専門医として参画する事になりましたが、現実は必ずしもそうではありませんでした。患者が定期的に予防目的で通院してはいるものの、想像していたよりも、あるいはアメリカで診察していた患者よりも明らかに口腔環境が悪い患者が多いという事実が待ち受けていました。
歯科疾患実態調査で示されているように、日本人のDMFTの加齢による推移を見ると過去40年間で日本国民の口腔内に大きな変化はないのが現状です。19ー20歳時のDMFT数に関してもアメリカやスウェーデンと比較してみると、大きく水をあけられている状態です。最終エンドポイントである残存歯牙本数はどうでしょうか?2011年の日歯広報では8020達成者の割合は38.3%とありますが、この数字は75ー79歳の人口群が含まれ、85歳以上の人口群が含まれていない結果で、実質的には意味を持たない数値です。また8020運動というのは、実は戦略的数値設定ではありません。したがって私たちはまず日本の本当の現状を客観的に理解して、その上で自院の医院戦略を練る必要があります。
メインテナンスの必要性
なぜこのような状況が生まれるのでしょうか。平均的な日本における修復物の生存期間は7ー9年程度で、その治療サイクルを繰り返す事で歯牙の保存が困難になり喪失していく事が推測されますが、このような現象は日本だけの事ではないようです。この”治療の繰り返しサイクル”を止める事がまずは最優先で、そのための有効な手法が”定期的なメインテナンス”です。アクセルソン先生のメインテナンスの有効性を示す30年経過論文でその有効性は実証され、適切なメインテナンス下では30年間での歯牙喪失本数は0.7本から1.8本という非常に少ない本数で抑えられています。また一般的には7ー9割の抜歯原因はカリエス、歯周病ですが、この論文における抜歯の主原因は歯牙破折であり、疾病構造も大きく変化している事が読み取れます。この定期メインテナンスの歯科医院受診率は国によって様々ですが、平均的にアメリカやスウェーデンでは80%以上で、日本では10%程度と言われています。私がアメリカ留学中、いわゆる知的職業に就くような人でメインテナンスに行かないという人を見たことがありませんでした。ところが日本では歯科医療従事者だとか、知的職業であるとか、金銭的に裕福であるとかいうことに関係なく、メインテナンス通院する人が明らかに少ない状況です。
テイラーメイドメインテナンスのすすめ
インターネットの検索で「歯科、定期健診、メインテナンス」などのキーワードで検索をしてみると、定期メインテナンスに対する理解が様々である事がわかります。「前回より悪くなったところが浮き彫りになってきて、早期治療が可能です」「早期発見で治療の回数が少なくて済み、歯に対するダメージも最小限にできる事が多いです」といったキーワードを見ますが、それは本質的なものでなく、メインテナンスの真の役割は疾病を予防する事にあります。それではメインテナンス業務とは何を指すのでしょうか?そのために必要なツールとして頻繁に行われているのがPMTCですが、PMTC単独では疾病の予防効果は薄く、口腔衛生指導なしのPMTCはほとんど意味がないという事がシステマティックレビューで示されています。私たちの日常臨床でも不衛生な患者さんの口腔内をひたすら清掃する事に追われるようなメインテナンス(それ自体を果たしてメインテナンスと呼べるかどうかは置いといて)は、予防になっていない事を経験していると思いますが、患者さんのセルフケアに行動変容が起きない中でのメインテナンスというのは、その予防的意義は半減します。事実、3ヶ月に1度メインテナンス目的で歯科医院を来院したとしても1年間に4日にすぎません。99%の時間はセルフケアによって管理されなければならないためにメインテナンスの本当の役割は行動変容を促し、自立したセルフケアの習慣を身につけてもらうかがポイントになるでしょう。
ではセルフケアの向上にはどのような口腔衛生指導プログラムが効率的なのでしょうか。興味深い文献があります。この文献ではコントロール群に標準的な口腔衛生指導プログラムを提供し、テスト群にテイラーメイド口腔衛生指導プログラムを提供し、1年間経過を追いました。コントロール群は・歯周病の情報・病因論の説明、1日2回のブラッシング、1日1回の歯間清掃の指導を、テスト群は、コントロール群の内容に加えて患者さんの知識・モチベーション・手先の器用さ・普段のセルフケアを考慮し個別の目標設定を行い3ヶ月毎に再評価を行いました。結果的に、1年後にはテイラーメイド口腔衛生指導を受けたグロープはそうでないグループと比較して、プローブ時出血とプラークコントロールレコードに関し統計学的に有意に良好な結果を示し、患者さんの行動変容に有効であったことがわかります。テイラーメイドプログラムを作成するためには当然多方向からの情報が必要で、その手法としてBo Krasse先生が提唱し、熊谷崇先生が確立されたメディカルトリートメントモデルは非常に効果的でしょう。つきやま歯科医院においても医科歯科大学の大学院生と行った共同研究で同様の結果を示しました。初診患者群、従来どおりの定期検診群、リスクに基づく十分な情報提供を行ったメインテナンス群のプラークコントロールレコード、プローブ値出血を調査したところ十分な情報提供を行われた群が有意に良好な結果を示しました。
疾病のリスクに基づいた個別の予防プログラムを作成する
テイラーメイドのメインテナンスプログラムを作成する意味は単に患者さんの行動変容を導くためだけのものではありません。歯牙喪失の主原因と言われるカリエスと歯周病のリスクを把握するためにも不可欠なものと言えます。皆さん、経験したことはありませんか?頑張って磨いているのに歯周炎になってしまう人、磨かないのに歯周炎になりにくい人。これは個人個人の病気のなりやすさ(感受性)やリスクが異なるためなのです。それを如実に物語る研究があります。おそらく最も衝撃的だったのが、スリランカの紅茶工場での縦断研究での報告です。この研究はスリランカ中部2カ所の紅茶畑で働く労働者の男性480名を対象にして15年間調査されました。この地域は文化的にセルフケアを行う習慣がなく、歯科医院に通院することもない。つまり口腔衛生状態は皆等しく劣悪だったということになります。生活習慣に関しても、同じ時間に起床し、同じ時間に労働し、似たような食事をし、同じ時間に寝るというように、ほぼ同じライフスタイルの労働者が対象です。それにもかかわらず15年後には歯周病の進行には大きく3パターンの違いが確認され。ほとんど進行がなかったグループA、一定のペースでアタッチメントロスや喪失歯を伴うグループB(いわゆる私たちが日常臨床で一般的に目にするタイプ)、また急激なペースでアタッチメントロスの進行や喪失歯を認めるグループCです。この事から歯周病の発現や病態を説明するのにバイオフィルムや生活習慣だけでは十分ではなく、患者固有の感受性が大きく関わっている事が明確になりました。一般的にバイオフィルムの破壊と除去により多くの場合は予防や治療が可能だが、このスリランカスタディや他研究で解った事は8ー13%程度の成人が広汎性重度歯周炎に進行しやすく、またこれらの患者群は標準的な治療に対して反応が鈍いということです。
以上のように、個人個人での歯周病へのなりやすさ(感受性)は異なり、現在健康であるということは将来も健康であるということを意味するものではありません。それを裏打ちする臨床研究があります。イエテボリのリンデグループが12年間334人の歯周病患者をリスクの高低を区別せずに全員に同じメインテナンス期間、プログラムを提供したところ、リスクが高いグループはより大きなアタッチメントロスや歯牙喪失を伴いました。リスクを考慮せず、皆に同じ予防プログラムを実施しても効果は得られにくいということがわかります。
テイラーメイドのメインテナンスプログラムを作成するためのメディカルトリートメントモデル
「歯科医療の目的は、早期発見して破壊部分を外科的に修復し、欠損部位を補綴的に補うものから、できるだけ欠損の時期を遅らせるようにマネジメントしていく方向へと向かいつつあります。歯科医療において「医療の観点(メディカルトリートメントモデル)」が必要なのではないかと思われるようになってきました。」Bo Krasse先生のお言葉です。つまり来院した患者さんを表面的な治療をして終了するのではなく、-患者の訴えを把握し、-必要な検査を行い、-疾患の原因を取り除き、-症状を軽減させ、-治療結果をモニタリングし、-再発予防に必要な処置を講じ続けて行くことが、今後の歯科医療には不可欠だと提唱されました。これは非常に特別のようなことに感じますが、一般的に世界で多く読まれている成書には全て同じようなことが書かれており、いわゆる当たり前のことを当たり前にやるという王道の重要性を物語っています。詳細は、この治療の流れを臨床的に確立した日吉歯科診療所の熊谷崇先生のコースを受講することをお勧めいたします。
カリエス、歯周病が減ることによりどのような将来が待っているか
上記の”治療の繰り返しサイクル”を脱出して、”予防の繰り返しサイクル”が実現するとどのような未来が我々を待っているのでしょうか。スウェーデンでは、Hugosson先生やAxelsson先生の論文から読み取れるように、感染性疾患であるカリエスと歯周病をコントロールすることで疾病構造の変化が生じてきます。つまり感染性疾患が原因で喪失する歯牙が減少し、結果的に歯牙の喪失時期は人生の遅い時期に先送りすることができ、生涯の健康歯牙年齢はさらに向上することが考えられます。予防によって口腔内が健康に維持された患者さんは一般的に質の高い治療を選択する傾向があります。科学的な根拠に裏付けされた治療を提供することで治療結果も必然的に予知性を持って長期間維持され、それをさらに効果的なものにするための質の高い予防が求められるでしょう。つまり予防を追求すればするほど予知性の高い高品質な治療が必要で、きちんとした治療を行えば行うほど質の高い予防が求められます。予防と治療は両輪であるということが言えるでしょう。その連携が成熟してくると、一般的な歯科治療では対応が難しい難易度の高い症例・先天欠損などの専門医療が必要になり各種専門医との連携が必要になってきます。
20年先を見据えた歯科医療のありかた
私は20年後が1つの目標地点と考えています。理由は3つあります。1つは80歳時の残存歯牙本数を考えた20歳時の口腔健康状態の確立です。日本では8020運動、つまり80歳で20本の歯を残しましょうという目標を立てていますが、この数字設定には戦略的意義はありません。8020の設定理由は「残存歯数が約20本あれば食品の咀嚼が容易であるのではないか」という1989年の厚生省の見解から策定されたもののようです。スウェーデンのスコーン市では80歳時の残存歯数が22本である事実を考えると、8022運動の方がより数値設定としては目標としてふさわしいと考えています。すると80歳までに6本の歯牙喪失を抑えないといけないという事になり、様々なメインテナンス論文によると、メインテナンス中の年間歯牙喪失本数で一番早いペースで喪失したとすると0.28本/年なので6本喪失するまで20年かかります。歯科疾患実態調査では40ー44歳から歯牙喪失のサイクルに入る事が分かっており、40ー44歳からメインテナンスを開始するのでは目標達成するには遅いかもしれません。ではいつまでにメインテナンスで通院する習慣が身につけばいいのでしょうか。青山らによるとインレー、クラウンなどの日本における平均生存期間は8ー9年程度であり、一般的な傾向から3回ほど治療を繰り返して抜歯になる可能性が高いと推定すると8×3=24年かけて歯牙喪失のサイクルに入るために20歳までにはメインテナンス通院の習慣化が必要になります。日本の12歳児のDMFTは世界的に見ても非常に高い水準を維持しているが、実は20歳時のカリエス数は未だに高い数値を示している事を考えると、いわゆる小児歯科という概念をもう一歩超えて13歳から20歳までの若年者の口腔内を守る仕組みづくりに取り組み必要があります。
20年後を見据える2つめの理由は、これからの増加し続ける社会保障費です。過去20年間の国民所得額は微増に止まっていますが、社会保障給付費は2倍以上に膨らんでおり、経済学的には失われた20年と言われているようです。超少子高齢化時代に突入する今後はさらなる社会保障費の増加、そして若年生産人口の減少が相まって、さらなる緊迫財政が予想される中で私たち歯科医療従事者が果たすべき役割は大きいように思います。その役割とはメインテナンス中の全身スクリーニング、キャンサースクリーニング、CBCT読影スクリーニングなどに加え、将来的には唾液検査による全身がんスクリーニング、微小血液サンプルによる遺伝子検査、歯科禁煙外来など積極的に全身健康・予防に貢献することが可能だと思います。健康な患者さんを一番最初に見るヘルスプロフェッショナルが歯科医師や歯科衛生士であり、同時に他の全身疾患のスクリーニングを効果的に行える存在です。
そして様々なデータで示されているように、残存歯牙数が70歳で20本以上残っていると、0ー4本しか残っていない場合と比較して177,300円の年間医療費が抑えられることから、ある報告では日本国民が7020を達成するだけで1.2兆円の医療費が削減できるとされています。私たちは口腔内の健康を通じて経済的にも多くの利益をもたらします。
20年後を見据える3つめの理由は、私の年齢です。そのような未来を見据えて戦略を練る上で私がエネルギッシュに駆け抜けることができる年齢が一旦60歳とするならば、あと21年しかなく、よほど情熱を傾けて問題解決に当たらなければ無駄に時間を過ごしてしまいかねない重要な時期だからです。
予防歯科医療の実践的な考え方とは
以上述べたような魅力的な歯科医療を自院で展開するためには、リスク管理を中心とした質の高いメインテナンスは不可欠です。このような予防歯科を診療の基礎とするときに、もしも早期発見・早期治療が予防と思っていたら、もしもPMTCをしていることが予防だと思っていたら、フッ素塗布をしていることが予防だと思っていたら、定期検診をしていることが予防だと思っていたら、唾液検査をすることが予防だと思っていたら、コミュニケーションで予防ができると思っていたら、それは必ずしも本質的なものではありません。最初に必要なものは頭の切り替えで、「真の患者利益を追求する」覚悟、医院改革を行う第一歩は院長が「腹をくくる」ことだと思います。正しい予防歯科ベースの臨床は間違いなく患者さんの利益につながり、医院の価値や歯科医療の価値を上げます。
最後に
右から左に患者さんを治療でこなしていくほうが考える事をしないので楽ではあるのですが、日常臨床で大切なのは、常に私たちが行っている歯科診療が正しいのか、成果を上げているのか疑問を持つ事です。そして疑問や違和感を持ったらそれを見過ごさない事。そしてその原因は何かを考える事ではないでしょうか。私は、シンプルにあるべき歯科医療の姿、本当の意味での患者利益を実現したいと考えています。それが結局、患者のみでなく歯科医師、歯科衛生士、医院運営に携わる全ての人たち、ひいては地域社会にとって利益があれば本当の意味で公益性を持つでしょう。この講演では、そういう医療の実現に向けて取り組んでいる一つの医院の在り方をご紹介いたしました。




講演3
『生涯自分の歯で食べるために』
-診療室で取り組むう蝕・歯周病のリスクコントロール-

講師:景山 正登 先生
(東京都中野区開業)
リスクコントロールを考えた予防型診療
う蝕と歯周病が抜歯の2大原因といわれています。生涯自分の歯で食べるためには、う蝕や歯周病の発症・進行そして再発を防ぐ必要があります。
予防の目的が健康の維持と増進にあるとすると、疾病の生ずる可能性を軽減させること、すなわちリスクコントロールがその目的を達成するために必要な対応となります。したがって、リスクコントロールが予防の主体であるといえます。
では、リスクとは何でしょうか? リスクとは将来、疾病や健康障害が発生する危険性を示すもので、疾患の状態を表してはいません。そのため、リスクがあるからといって発病するとは限りません。しかし、う蝕や歯周病の発症を考えた場合、突然う窩ができたり歯周炎になるのではなく、う蝕や歯周病のリスクを持つ個人が、一定の時間経過後にそのような状態になったといえます。
う蝕や歯肉炎が発症し、う窩ができたり歯周炎に進行しないようにするためには、う蝕や歯周病のリスクを評価した上で、リスクがあるならばコントロールする必要があります。治療後もリスクコントロールを怠れば、再発する可能性があります。したがって、健康で快適な口腔状態を維持するために、う蝕や歯周病のリスクコントロールを欠かすことはできません。これが、リスクコントロールを考えた予防型診療といえます。
多くの場合、診療室でのリスクコントロールの実践は歯科衛生士などのスタッフになります。そのため、歯科医師とスタッフが診療目標や診療基準を共通認識として持つことが重要になります。さらに、リスクコントロールプログラムを滞りなく実践するためには診療システムを構築することが不可欠です。したがって、診療室で予防歯科を定着させるためには、う蝕や歯周病のリスクコントロールプログラム、チーム診療、診療システムをバランスよく組み合わせる必要があります。
う蝕のリスクコントロール:早期発見・保護観察
う蝕に関してのリスクコントロールは、早期発見・保護観察です。早期発見・保護観察とはう蝕を早期に発見し直ちに治療を行う(早期発見・早期治療)のではなく、リスクを改善するために再石灰化が優位になるように環境を整え維持し、その環境が保護されているかどうか定期的に観察するものであります。
う蝕リスクコントロールプログラム
う蝕の場合のリスクコントロールプログラムは細菌、基質、歯と宿主のそれぞれのリスク因子を抑制または軽減させることになります。う蝕に対するリスクを知るため、う蝕は感染症であるとともに多因子性の疾患であるので、病因と防御因子に分けて考えます。病因には細菌(ミュータンス連鎖球菌,乳酸桿菌の量)や唾液機能(唾液分泌量や緩衝能)の低下そして頻回な飲食や食事内容が上げられます。防御因子としては、適切な唾液分泌量や唾液構成成分、フッ化物の日常的な使用、適正な飲食回数そして抗菌剤の応用などがあります。診査としては、問診、視診、触診、X線診査そして唾液検査などを行います。リスクコントロールの手段として、細菌数の減少、細菌の停滞部位の改善、フッ化物応用、食生活の改善、唾液の改善、再石灰化療法、小窩・裂溝の封鎖が挙げられます。これらの手段の中から、患者さんに必要なものを選択することで、その人に合ったリスクコントロールプログラムを立案することができます。これをまとめたものが図1です。
歯周病のリスクコントロール:早期発見・早期治療
歯周病の場合、現在のところ健常者のなかで誰が歯周炎になるのか分からないので、歯周組織が健康なときからリスクコントロールを行うというよりも、むしろ歯肉炎などの症状が現れてから対応しているのが現状です。そのため、歯周病に関してのリスクコントロールは、発症を防ぐというよりも歯肉炎や初期歯周炎の段階で発見し、重症化させないように早期に治療を行うことが主になります。すなわち、歯周病のリスクコントロールは早期発見・早期治療といえます。もちろん、歯周治療後の再発防止にリスクコントロールを欠かすことはできません。
歯周病リスクコントロールプログラム
歯周病の場合は、歯肉炎や初期の段階にある歯周炎を進行させないように、また治療後再発させないようにする対策が、リスクコントロールプログラムになります。
対象者は歯肉炎や軽度歯周炎のように疾病の進行が軽度な場合、すなわち主に歯周組織からの感染の除去で改善する歯周病罹患者です。さらに歯周治療後健康を取り戻したメインテナンス来院者も対象になります。
診査として、プロービング測定、プロービング時の出血(BOP)、プラークの付着状態(オレリーのスコア)とともにX線撮影(10法または14枚法)とスタディモデルの印象採得を行います。他に、必要に応じて 動揺度、根分岐部病変、付着歯肉幅、歯肉退縮、咬合性外傷の診査および咬合力を測定します。口腔内写真撮影(13枚)は主にブラッシング指導開始時に撮影しています。
リスクコントロールプログラムは、原因除去療法を行う歯周治療期と歯周維持療法を行うメインテナンス期に分けて実施します。歯周治療期(原因除去療法)では、プラークコントロール、スケーリング・ルートプレーニング、咬合調整歯周などの手段を用いて基本治療を行います。図2がリスクコントロールプログラム立案のための診査と手段をまとめたものです。
メインテナンス期(歯周維持療法)では、予防のためのモチベーション 、セルフケアの指導 、定期的なPMTC、定期的来院そして必要に応じて行うスケーリングやフッ化物の局所応用という手段の中から、患者さんに必要なものを選択します。図3に立案に必要な診査と手段をまとめています。
セルフケアの重要性
う蝕や歯周病のリスクコントロールは、術者が行うプロフェッショナルケアと患者さん自身で行うセルフケアがあります。歯科医療従事者はどちらかというと、プロフェッショナルケアに目を向けがちですが、リスクコントロールを成功させるためには患者さんが毎日行うブラッシングなどのセルフケアが不可欠です。
患者さんと長期に関わるために
リスクコントロールの成果は定期的な観察を長期間行うことで、はじめて確認できます。そのため、メインテナンスを継続できる環境すなわち患者さんと長く関われる診療システムを構築する必要があります。当院では、初診時からメインテナンスの重要性を伝えるとともに長期来院を促しています。メインテナンス導入時には、患者さんと一緒に立案したリスクコントロールプログラムが継続できるか確認するため、当院ではメインテナンスに送り出す目安を設けています(図4)。そしてメインテナンスで注目する部位を問題点として挙げ定期的に観察するポイントにします。
患者さんが定期的に来院するためには、リコール毎のモチベーションが重要です。モチベーションされることで、自身の健康状態に関心を持ち口腔内に目を向け自己診断するようになります。そうすると責任が生まれ、行動を開始しようとする準備を始めます。動機づけをするとき、口腔内状況の説明も含めて情報や歯科に関する知識を提供することが効果を高めます。たとえば、プラークが残りやすい部位を患者さんが理解していると、そこにプラークが付着しているかどうか自己診断し、残っていれば自身でセルフケアするようになります。自分でケアするようになると、巧くできているか確認を求めて自主的に来院します。これが、長期来院の鍵であり、患者さん自身によるセルフケアも定着すると考えています。





講演後の相互討論の様子




